La llegada de los antivirales de acción directa en 2013 transformó la perspectiva de la hepatitis C: de ser una enfermedad con un tratamiento penoso y no siempre eficaz pasó a convertirse en una infección curable prácticamente en todos los casos. La Organización Mundial de la Salud (OMS) no tardó en lanzar el guante: ¿podría eliminarse la hepatitis de la faz de la tierra antes de 2030? Lograrlo sería todo un hito para una patología infecciosa que no tiene vacuna.
El reto fue recogido en diferentes sociedades y ya hay regiones o ciudades en todo el mundo que se aproximan a ese objetivo o -lo que quizá sea más importante- que cuentan con la voluntad y los apoyos necesarios para lograrlo. Es el caso de Islandia, un país que por sus condiciones demográficas ofrece el escenario ideal donde escenificar un caso de éxito: una isla de 340.000 habitantes con una capital hipertrofiada de 218.000, donde también está el único hospital universitario. Todos los residentes cuentan con cobertura sanitaria pública. En palabras de Maria Heimisdottir, directora general del sistema de salud islandés, “si se fracasa aquí, sería muy difícil que una estrategia de eliminación como esta funcionara en otras partes”.
La estrategia a la que alude es el programa Tratamiento como prevención de la hepatitis C (TraP HepC). Bebe de un concepto arraigado en el campo del sida, donde se ha demostrado que la terapia antirretroviral además de evitar la enfermedad en las personas infectadas también disminuye el riesgo de transmisión a otros individuos, explica el investigador principal del proyecto, el hepatólogo Sigurdur Olafsson. Con la ventaja añadida de que en el caso del virus de la hepatitis C (VHC) sí hay un tratamiento curativo.
Sobre esta premisa, se puso en marcha TraP HepC en 2016 y con vistas a tres años, impulsado por un grupo de profesionales sanitarios, con el aval del Ministerio de Sanidad y el apoyo de Gilead Sciences, compañía que ha proporcionado gratuitamente los fármacos durante este tiempo. Pero el éxito no iba a depender solo de disponer de tratamientos eficaces. En Islandia, los usuarios de drogas intravenosas constituyen el 90% de los casos de hepatitis C y prácticamente de todas las nuevas infecciones, un colectivo de pacientes vulnerable y a priori con dificultad para seguir una régimen terapéutico.
Asomarse al programa islandés revela una foto que se sale del encuadre tópico de este país de postal. Es un recorrido no solo por hospitales sino por centros de adicciones, dispositivos de atención a personas sin hogar y cárceles, al que Diario Médico ha tenido acceso junto a otros medios europeos invitados por Gilead.
Prevalencia
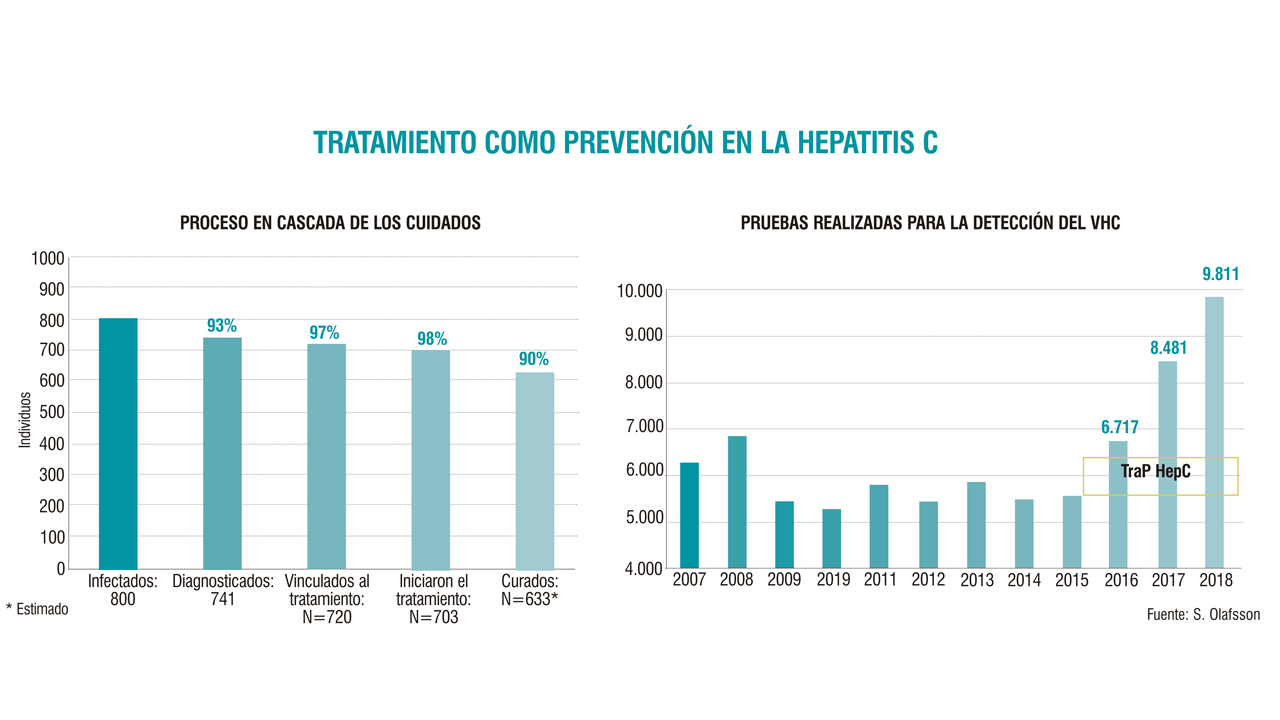
En 2015, la prevalencia de la viremia en la población islandesa se situaba en torno al 0,3%, lo que suponía unos 1.000 individuos susceptibles de recibir tratamiento. En noviembre de 2018, se habían diagnosticado 741 casos, de los que 703 ya habían iniciado el tratamiento y se habían curado 633. Estas cifras han aumentado en los pasados meses, lo que hace pensar a los investigadores que pueden haber cumplido los objetivos propuesto por la OMS para la próxima década: 90% de las personas infectadas diagnosticadas y 80% tratadas, en aras de reducir en un 65% las muertes asociadas al VHC. No obstante, son cautos. “Lo que podemos decir ahora es que el número de nuevas infecciones sigue bajando y esperamos una evolución similar en los próximos años”, afirma Olafsson, que es también el jefe de Aparato Digestivo y Hepatología del Hospital Universitario Landspitali (Nacional, en islandés).
 Otra de las investigadoras, la enfemera Ragnheidur Fridriksdottir, calcula que quedan unos 60-80 inviduos por encontrar y tratar. “Van a ser los más difíciles”, asegura. El protocolo especifica la necesidad de una coordinación entre especialistas en enfermedades infeciosas, hepatología y abordaje de las adicciones, así como en enfermería y atención psicosocial, pero lo que no se suele escribir en un protocolo es el requisito del entusiasmo. “Dedicamos mucho tiempo a explicar el proyecto: primero a los compañeros, y después a los pacientes. Construir esos puentes interprofesionales y las conexiones con la población ha sido lo más laborioso”, relata Fridriksdottir, mientras nos acompaña por los pasillos del hospital para enseñarnos cómo emplean el Fibroscan. El grado de fibrosis hepática no ha sido determinante en este programa, porque desde el principio se ha tratado a todos los diagnosticados, sin importar lo avanzada que estuviera la enfermedad.
Otra de las investigadoras, la enfemera Ragnheidur Fridriksdottir, calcula que quedan unos 60-80 inviduos por encontrar y tratar. “Van a ser los más difíciles”, asegura. El protocolo especifica la necesidad de una coordinación entre especialistas en enfermedades infeciosas, hepatología y abordaje de las adicciones, así como en enfermería y atención psicosocial, pero lo que no se suele escribir en un protocolo es el requisito del entusiasmo. “Dedicamos mucho tiempo a explicar el proyecto: primero a los compañeros, y después a los pacientes. Construir esos puentes interprofesionales y las conexiones con la población ha sido lo más laborioso”, relata Fridriksdottir, mientras nos acompaña por los pasillos del hospital para enseñarnos cómo emplean el Fibroscan. El grado de fibrosis hepática no ha sido determinante en este programa, porque desde el principio se ha tratado a todos los diagnosticados, sin importar lo avanzada que estuviera la enfermedad.
 El modelo de tratamiento está basado en la enfermería, lo que se ve favorecido por una terapia muy segura y cada vez más simplificada. Vivir en uno de los países más igualitarios del mundo también se trasluce en la forma nada jerárquica de trabajar en los centros hospitalarios. “Somos un equipo multidisciplinar y el paciente no se plantea si le está atendiendo un médico o un enfermero: tiene delante al profesional sanitario que necesita en cada momento del proceso”, matiza la enfermera. Es esta figura la encargada de hacer la entrevista y realizar las pruebas de detección. “Cuando tenemos los resultados de la carga viral, podemos empezar el tratamiento, a no ser que encontremos factores de comorbilidad, tales como insuficiencia renal, que haga necesario un abordaje más específico. Pero no es frecuente,porque tratamos a una población relativamente joven”.
El modelo de tratamiento está basado en la enfermería, lo que se ve favorecido por una terapia muy segura y cada vez más simplificada. Vivir en uno de los países más igualitarios del mundo también se trasluce en la forma nada jerárquica de trabajar en los centros hospitalarios. “Somos un equipo multidisciplinar y el paciente no se plantea si le está atendiendo un médico o un enfermero: tiene delante al profesional sanitario que necesita en cada momento del proceso”, matiza la enfermera. Es esta figura la encargada de hacer la entrevista y realizar las pruebas de detección. “Cuando tenemos los resultados de la carga viral, podemos empezar el tratamiento, a no ser que encontremos factores de comorbilidad, tales como insuficiencia renal, que haga necesario un abordaje más específico. Pero no es frecuente,porque tratamos a una población relativamente joven”.
Contacto regular
La búsqueda activa de pacientes se realiza cruzando información del laboratorio de virología y la base de datos de Landspitali, el registro nacional de hepatitis C y el Centro Nacional de Medicina para la Adicción. Los miembros del programa contactan con regularidad con la población de riesgo para informales sobre la posibilidad de detección y las opciones terapéuticas. Si los pacientes no viven en Reikiavik se facilita su traslado a la ciudad o se programa una visita en su lugar de residencia. Los profesionales sanitarios de toda Islandia también reciben periódicamente información sobre el programa. La búsqueda activa es realmente muy activa.
Una de las claves del éxito de la estrategia ha sido sacar el tratamiento fuera del hospital y llevarlo hasta el paciente. “El colectivo al que nos cuesta más llegar es la gente si hogar. Tienen más riesgo de no completar el tratamiento; si dejas de tomar diez dosis seguidas, hay que empezar de nuevo”, explica Fridriksdottir.
En la unidad móvil de la Cruz Roja, también implicada en el programa, la coordinadora Svala Johannensdöttir describe su trabajo con personas habitualmente sumidas en la adicción, la enfermedad mental y la falta de un domicilio estable. La unidad se desplaza allí donde les llaman. No hay Barranquillas o Raval en Reikiavik. Los consumidores de drogas se mueven por todos los barrios, pero con frecuencia las temperaturas desafiantes les colocan en situaciones de emergencia o en la necesidad de ayuda.
Los voluntarios de la unidad móvil buscan primero establecer una relación de confianza. Se ofrecen recursos para favorecer que acudan: desde equipos con material para reducir el daño en el consumo (han calculado que un adicto necesita al menos 300 agujas anuales para evitar infecciones) a datos para móviles. “A veces recurrimos a Facebook para avisar de dónde estamos, lo que funciona muy bien entre la gente joven”. Una vez creados los lazos, comienza el proceso de vinculación al programa, que consiste en explicar y convencer sobre las ventajas de la prueba y del tratamiento.
Para Olafsson, el empleo de los test rápidos, en el punto de atención (point of care), ha sido crucial para incrementar la intensidad del cribado, que ha aumentado en un 81% de 2016 a 2018. “Usamos los test rápidos en aquellos lugares de difícil de acceso y donde la población es más reacia al contacto con el sistema sanitario. En 20 minutos, sabemos si hay anticuerpos y entonces, podemos hablarles del siguiente paso: confirmar la presencia de infección activa y plantear la posibilidad de tratamiento”.
Los investigadores coinciden en destacar que el reto con esta población de riesgo es implicar a unos pacientes para los que la hepatitis suele ser su menor problema vital. Valgerdur Runarsdottir, internista, trabaja en el Hospital Vogur, también en Reikiavik, el mayor centro para tratamiento de adicciones de Islandia. Es un hospital público, al que los pacientes acceden desde listas de espera. Las consultas y pasillos se abren a través de grandes ventanales a un paisaje de nitidez sorprendente. La asistencia externa se completa con 60 camas para ingresos. “Antes hacíamos la detección de la hepatitis y concertábamos una cita en el hospital. Ahora, con el programa, ya los tratamos aquí”. No es un requisito que los pacientes estén en desintoxicación para recibir el tratamiento de la hepatitis. De hecho, es una fórmula para vincularlos al hospital. “Algunos siguen bebiendo o consumiendo mientras se tratan, pero lo hacen aquí porque es el centro en el que confían, y nosotros buscamos eso. Esta es una enfermedad crónica, con una evolución que pasa por diferentes etapas en la vida del paciente”.
Adicciones
Un 15% de la población islandesa tiene problemas de adicción, una cifra similar a la de otros países del entorno. Más peculiar resulta que tras el alcohol, las drogas estimulantes son las más usadas, entre ellas la cocaína y, desde hace unos años, ha irrumpido con fuerza el metilfenidato. El psicofármaco está aprobado para el tratamiento del trastorno por déficit de atención con hiperactividad, pero como ha ocurrido con otros fármacos de prescripción, el mercado negro ha amparado un uso inadecuado.
”Es una droga cada vez más popular y con un elevado riesgo de comorbilidad. Obliga a inyectarte con más frecuencia que con los opioides. Pueden llegar a hacerlo diez veces diarias”. El 85% de los pacientes que atienden en programa de tratamiento de la hepatitis en el Vogur usan este tipo de drogas, “a diferencia de lo que ocurre en otros países donde prima el consumo de opioides”.
Las drogas son el motivo más frecuente para acabar en la cárcel en Islandia, toda una rareza en un país con una de las tasas de criminalidad más bajas del mundo. La población penal apenas llega los 200 individuos en las cinco instituciones islandesas, y el objetivo del sistema es favorecer la reinserción, mediante fórmulas de reclusión comunitaria y domiciliaria.
El ‘nicho’ de la cárcel
La población penitenciaria es un nicho claro para el tratamiento. Al inicio del programa, la infección activa por VHC se situaba en el 30%. Enfermería, de nuevo, ha sido una figura clave para lograr una reducción que coloca las cifras por debajo del 10%. “La primera persona a la que acudí antes de que pusiéramos en marcha el proyecto no fue al director ni a un responsable de sanidad penitenciara, sino a la enfermera de la cárcel. Cuando vi que estaba interesada en promover el cribado entre los reclusos, en mejorar su salud, supe que podía llevarse a cabo”, comenta Fridriksdottir.
Antes del programa, el tratamiento de los presos se hacía en el hospital, lo que implicaba un viaje en coche con dos guardas por paciente preso. “No permitía controlar con agilidad las reinfecciones. Con el programa lo único que tienen que hacer es abrir la enfermería a nosotros y les facilitamos todo el material necesario”.
Un 5-7% de los tratados y curados se reinfectan, pero el programa -que una vez concluidos los tres años se encuentra en fase de extensión- no se plantea un límite para el tratamiento. “La actitud en Islandia ha sido la de comprender que la adicción es una enfermedad y las personas que la sufren merecen un tratamiento de calidad igual que el resto”, sentencia Olafsson.
De igual forma opina Maria Heimisdottir. En una sala de reuniones próxima a su despacho, tan aséptica y sobria como el resto de los edificios oficiales, y en contraste con las coloridas paredes de la capital, expone a los periodistas que “desde un punto de vista de salud pública, aquí empleamos fármacos como una vacuna. El beneficio de este proyecto no es solo para los pacientes que tratamos, sino para todos aquellos que no van infectarse nunca, porque no habrá virus circulando. Incluso aunque mantengas hábitos de riesgo, desaparece la posibilidad de infección. Al margen de los beneficios económicos, que ya están planteados en diversos estudios de coste-eficacia, la mayoría basados en programas más restrictivos que el nuestro”.
La directora general resalta que es la primera vez que se cuenta con la oportunidad de analizar datos de vida real de una cobertura universal del tratamiento. “Profesionalmente, ha sido la experiencia más gratificante que he vivido”.
The post Viaje al primer país que va a eliminar la hepatitis c appeared first on Diariomedico.com.
from Diariomedico.com https://ift.tt/2mXUNyh


