A pesar de los avances en la tecnología de dispositivos médicos y en los análogos de insulina, aún no existe un tratamiento curativo de la diabetes tipo 1 (DM1), lo que no significa que se haya abandonado esa tentativa en diferentes líneas de investigación. Una de las que cobra fuerza es la modulación del sistema inmune a través de la nanomedicina, según lo expuesto en el XXX Congreso Nacional de la Sociedad Española de Diabetes (SED), que se acaba de celebrar en Sevilla.
Desde hace catorce años, el grupo de Pere Santamaría, en el Instituto de Investigaciones Biomédicas August Pi i Sunyer (Idibaps), en Barcelona, junto a científicos de la Universidad de Calgary, trabaja en una nueva clase de fármacos basados en nanopartículas recubiertas por determinados antígenos a su vez reconocidos por los linfocitos T que dañan al páncreas. En esencia, la inyección sistémica intravenosa de esas nanomedicinas consigue actuar solo sobre los linfocitos causantes de la enfermedad, de forma que los reprograman para que induzcan tolerancia específica que bloquee el ataque autoinmune a las células pancreáticas productoras de insulina; en resumen, corrigen el error del sistema inmune cuando decide atacar de forma anómala a los propios órganos o tejidos.
Como ha expuesto Santamaría a DM, “estas nanomedicinas pueden diseñarse de forma específica para diferentes enfermedades autoinmunes, además de la diabetes tipo 1, cambiando los péptidos que se expresan en el tejido atacado”. De hecho, las han estudiado en modelos experimentales de artritis reumatoide, esclerosis múltiple (EM), enfermedad inflamatoria intestinal, enfermedad autoinmune hepática, “y en todos ellos han funcionado”.
A través de la spin-off de la Universidad de Calgary, Parvus Therapeutics, estos investigadores ultiman el salto a la clínica, con un próximo inicio de ensayos, si bien Santamaría no oculta la ardua labor necesaria para el desarrollo de un fármaco first-in-class. “Estos agentes terapéuticos funcionarían en los pacientes cuando la enfermedad ha debutado. Son capaces de suprimir por completo la patología, sin el riesgo de afectar a la capacidad protectora del sistema inmunitario frente a infecciones o cáncer. No obstante, el daño que se haya causado en el tejido pancreático no se revierte. Lo que no sabemos es si los pacientes en los que se logre suprimir la inflamación serán capaces de regenerar células beta a lo largo del tiempo. Si se actúa de forma ágil, en el inicio de la enfermedad, sí habría oportunidades para recuperar la actividad funcional del páncreas”.
Las nanomedicinas pueden diseñarse de forma específica para revertir diferentes patologías autoinmunes, como la EM y la artritis
En esa recuperación funcional podrían ser de gran ayuda estrategias de la medicina regenerativa, como la basada en el trasplante de células productoras de insulina. Rosa Gasa, también investigadora del Idibaps, ha presentado en el congreso un protocolo de transdiferenciación para generar células productoras de insulina (similares a las células beta pancreáticas) a partir de fibroblastos humanos. Este abordaje, a su juicio, “tiene implicaciones clínicas muy interesantes, ya que abre la posibilidad de realizar autotrasplantes de células productoras de insulina generadas a partir de una biopsia de piel del propio paciente”. Una de las ventajas, ha indicado Gasa, es que “no se necesita tratamiento immunosupresor para evitar el rechazo del injerto”.
Reprogramación directa
Además, se está evaluando la posibilidad de reprogramar los fibroblastos directamente, sin convertirlos primero en una célula pluripotente (similar a las células madre embrionarias), ya que, de esta manera, se evitaría el riesgo de formación de tumores ligado a la pluripotencia.
Para la científica del Idibaps, “esta línea de trabajo puede suponer el punto de partida para el desarrollo de protocolos de transdiferenciación hacia células productoras de insulina a partir de células adultas de fácil obtención”, convirtiéndose así en una vía alternativa a la producción de células beta a partir de células madre.
Probablemente, un futuro tratamiento de la DM1 consistirá en una terapia combinada de estas dos aproximaciones, junto con la del abordaje propuesto también en el congreso por Benoit Gauthier, investigador principal del Departamento de Regeneración y Terapia Celular del Centro Andaluz de Biología Molecular & Medicina Regenerativa. La apuesta del grupo de Gauthier consiste en la reeducación del sistema inmune y en promover mecanismos de “transregeneración” para restablecer la población de células beta secretoras de insulina; a su juicio, “las terapias factibles y con potencial éxito para la DM1 requieren este abordaje simultáneo”. En este sentido, se considera clave la activación del receptor homólogo hepático 1 (LRH-1) con un agonista, lo que facilitaría el “diálogo” entre el sistema inmune y los islotes pancreáticos, permitiendo alcanzar ambos objetivos: recuperar con éxito la tolerancia inmunológica y la restauración de una masa funcional de células beta pancreáticas.
Se trata, en definitiva, de transformar un entorno destructor de células inmunitarias proinflamatorias en un entorno antiinflamatorio que facilite la supervivencia de células beta y estimule su regeneración. La activación del LRH-1 sería, por lo tanto, la diana de nuevos agentes terapéuticos inmunorregenerativos para la DM1, una clase de fármacos sin precedentes. En los trabajos de Gauthier se ha identificado al LRH-1 (también conocido como NR5A2) como un objetivo farmacológico que permite (tanto in vitro como in vivo) restaurar el control glucémico en varios modelos de ratón de DM1 y mejorar la supervivencia de los islotes humanos. De hecho, “es factible el desarrollo de agonistas de LRH-1 de segunda generación más potentes y estables que se pueden administrar por vía oral en lugar de inyecciones diarias intraperitoneales”.
Para el investigador, “tarde o temprano llegará la cura para la DM1. Nosotros tenemos ese sueño, compartido por asociaciones de pacientes y familiares, con los que tenemos el compromiso de trabajar para lograrlo”.
Situación de la diabetes tipo 1 en España
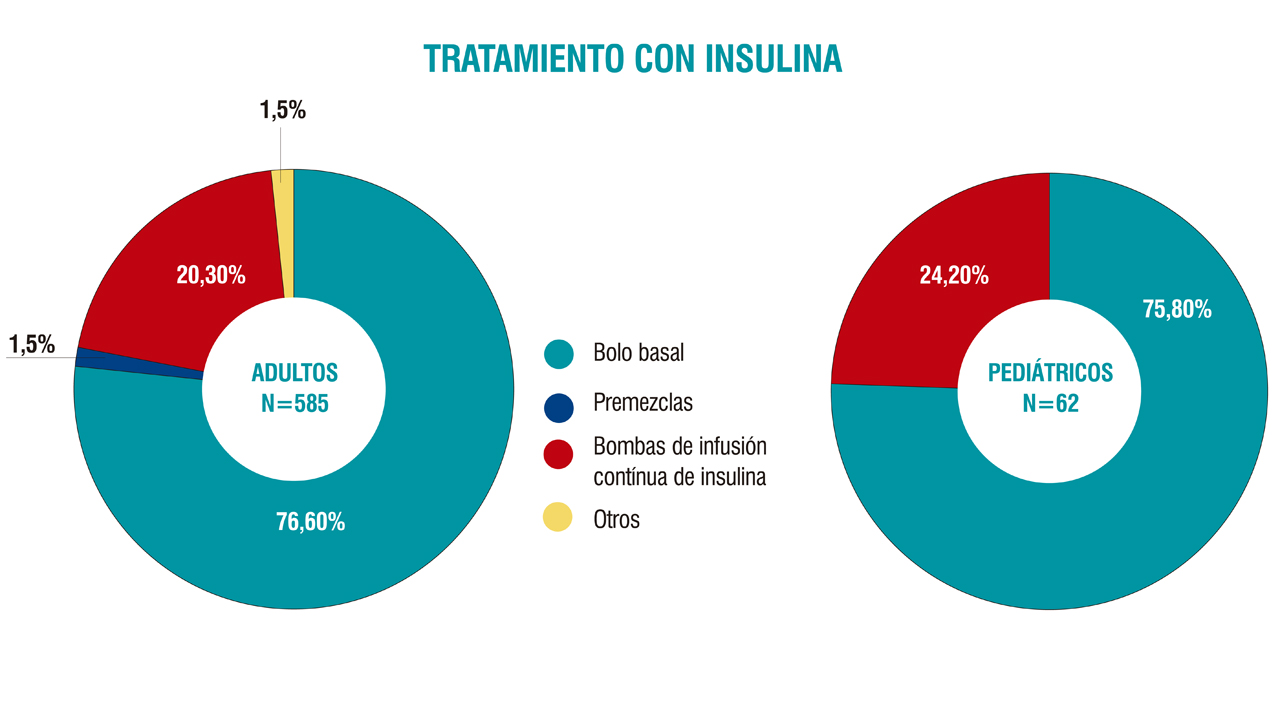
Uno de cada diez casos de diabetes en España es de tipo 1. Según estimaciones de un estudio presentado en la reunión y que describe la situación actual de esta enfermedad y su manejo, la edad media en el momento del diagnóstico es de 4,9 años en la población pediátrica y de 19,3 años, en adultos. El trabajo, coordinado por Fernando Gómez Peralta, del Hospital General de Segovia, también aporta datos sobre el tratamiento con insulina, que revelan que un 75% de la población global estaba en un régimen de tratamiento insulínico basal-bolo y un 20 % con bomba de insulina (ver cuadro).
The post Nace una nanomedicina con el objetivo de curar la diabetes tipo 1 appeared first on Diariomedico.com.
from Diariomedico.com http://bit.ly/2GTuu3D


